di Aldo Ferrara*
Non è una pandemia sensu strictu, sia per i numeri ancora non sufficienti, per fortuna, sia per il contenimento relativo dell’infezione che non ha coinvolto tutti i continenti. Tuttavia che ci stia sfuggendo di mano è sotto gli occhi di tutti. Su questa epidemia si sono espressi alcuni studi scientifici, specie di Nashan Chen, accreditato epidemiologo cinese. Un suo studio è stato pubblicato ai primi di gennaio 2020 (Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study). Poiché occorrono alcune settimane, se non mesi, per le autorizzazioni alle pubblicazioni, si desume che la diffusione del virus sia avvenuta tra ottobre e novembre. Va tenuto presente che nei Paesi asiatici esiste un’endemia virale (diffusione su larga scala ma con bassa infeziosità a permanenza temporale, da noi un esempio è la TBC) costante e permanente di Virus HnNn ( H1N1 fu la cosiddetta Spagnola) che periodicamente con triste ciclicità si diffonde fino ad raggiungere larghi strati di popolazione in breve tempo (epidemia). Avvenne nel 1914-18 con la Spagnola (100 milioni di decessi in tutto il mondo, 500 milioni di ammalati), nel 1958 con l’Asiatica, nel 1968 con la Filippina e più recentemente con la SARS ( 2003), la MERS (2006), la Suina e la Aviaria ( H5N1) nel 2009. Tuttavia il Covid19 ha bassissima letalità ed alta diffusione, come tutte le influenze. Fu la MERS a causare il 30% dei decessi che per il Covid è attestato al 2.5% e per alte fasce d’età.
Clinicamente è un’infezione a trasmissione mediante le cosiddette goccioline di Pflugge, quelle dello sternuto, della rinorrea, e quindi con trasmissibilità interumana. Si manifesta con oro-faringite, può, ripeto: può evocare complicanze nel 10% degli infettati con una polmonite a focolaio diffuso.
La diffusione elevata dell’infeziosità sta gettando nel panico tutti. A ben vedere qualche motivo c’è e lo spiega la Tab. 1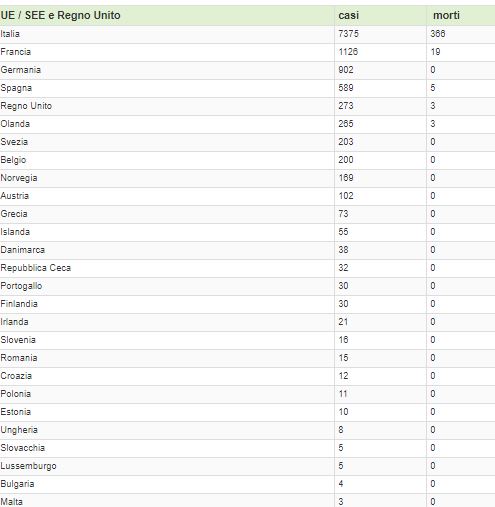
Ad eccezione della Francia, che alla data del 9 marzo segnala 19 decessi e manda a casa 300 mila scolari nei Dipartimenti Haut Rhin e Oise, in Italia abbiamo il record europeo di decessi (al momento in cui scrivo sono oltre 366). I numeri cambiano ogni giorno, ma il trend appare immutato in modo sconcertante, ciò che ci pone nella fascia bassa della classifica dei Paesi a carente controllo sanitario, mentre in Cina, in queste ore, appare evidente il calo della diffusione del virus, peraltro nella sola provincia di Hubei.
Ecco le domande che ci poniamo:
1 Che cosa ha fatto dell’Italia, il Paese con minore capacità di controllo di questa patologia?
2 Se la mobilità e gli spostamenti da e verso la Cina è elevatissima in tutto il Continente europeo, perché l’Italia si stacca dagli altri Paesi che registrano un più elevato controllo?
3 E, al di là dell’infezione contingente, che si spegnerà speriamo nel volgere di alcune settimane, siamo in grado di sostenere un’altra emergenza, magari per altra patologia al larga diffusione epidemiologica?
4 Ha cambiato pelle il nostro Servizio Sanitario Nazionale rispetto a come fu concepito da Luigi Mariotti all’epoca della sua Riforma, D. lgs 833/78, e che ora è un Sistema economico, finanziario, amministrativo- politico?
5 È servita la devoluzione del Titolo V della Costituzione che, con l’art. 117, delega alle Regioni la concorrenza legislativa in tema di salute e sicurezza?
Per rispondere a queste domande occorre tracciare lo stato dell’arte del SSN nella sua interezza e solo allora capiremo perché i 5140 posti letto di terapia intensiva, di cui 2000 per UTIC, Unità Terapia Intensiva Coronarica e 110 per neonatologia sono una goccia nel mare del dolore mentre un rivolo di milioni se non miliardi disperde il patrimonio del più alto Capitolo di Spesa Statale.
Pochi sono i dubbi che la crisi nasca da lontano e in specie da venti anni di aziendalizzazione che sono stati sufficienti per svelare il volto di una strutturazione che ha trasformato il malato in cliente. Così da Servizio è assurto a Sistema, e come tale lo chiameremo in avanti: una macrostruttura amministrativa, politica, economica e finanziaria che ha perso la sua connotazione originaria. Il Sistema non ha retto ora per un’emergenza e non reggerà in futuro anche in condizioni ordinarie.
Ogni anno la legge di Stabilità comporta tagli e mancati investimenti: specie per la Sanità (fig. 1)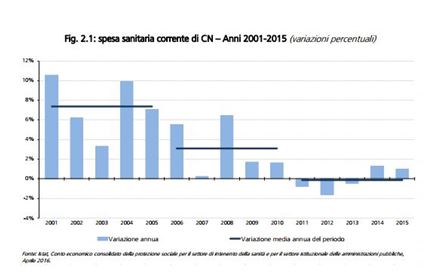
Come afferma il Rapporto n. 3, 2018 del Ministero dell’Economia, a fronte di un tasso di crescita medio annuo del 7,4% nel quinquennio 2001-2005, il tasso di crescita del quinquennio successivo scende al 3,1%. Tale andamento si è ulteriormente consolidato nel periodo 2011-2015, dove la spesa sanitaria registra un tasso di variazione medio annuo leggermente negativo pari a -0,1%. Quando alla fine degli anni sessanta, si fece strada il principio della universalità nelle cure, paritarie e partecipate (Riforma Mariotti degli ospedali, 1968; nascita del SSN nel 1978, L.833) non avevamo più risorse di oggi. Tuttavia appaiono evidenti due criticità: l’insufficienza, in parte dovuta alla disparità regionale nell’offerta, che penalizza molte fasce di cittadini e li obbliga al pendolarismo sanitario verso il Nord, e la mancata individuazione di un trend di eccellenza che il SSN, pur in grado di offrire, stenta a definire per il futuro.
Difficile dunque giustificarsi con i 12 milioni di cittadini che rinunciano alle cure; o per i 4,4 miliardi out of pocket per ticket, farmaci, visite specialistiche e accessi al pronto soccorso (Rapporto Oasi 2012 dell’Università Bocconi; Rapporto Censis 2015; Ferrara A. Quinto Pilastro, 2016). Cosa dire ai cittadini che ricorrono al privato perché vi sono sospinti della insostenibilità delle liste d’attesa (Ferrara e Rosafio, 2013)?
La spesa sanitaria privata delle famiglie è lievitata, dai 29,6 miliardi del 2007 ai 34 del 2016 per effetto di ticket, cura specialistica privata che è ormai abituale per il 41.3 % dei pazienti mentre in parallelo cresce il livello di povertà assoluta (4 milioni e 742 mila nel 2016) e povertà relativa (8 milioni e 465 mila), per un totale di 13 milioni e 207 mila.
Possiamo elencare i principali problemi e definirli?
Primo Problema l’Aziendalizzazione
Costituire Aziende Ospedaliere ha significato l’introduzione del profitto aziendale in un Servizio che era assolutamente universale e gratuito per come era stato concepito da Mariotti nella sua riforma del 1978. In buona sostanza, il malato è un “cliente”. E in questo il DRG non sempre è un criterio che aiuta a una simbiosi tra malattia, sofferenza da un lato e quantizzazione monetaria dall’altro.
Tutto questo ha comportato una diversa allocazione del comparto universitario nei confronti del SSN. L’aziendalizzazione, con la figura principe del Direttore Generale, ha spostato i rapporti di forza: dall’Università alla decisione manageriale. Quest’ultima, a sua volta, discende, bene o male, dal potere politico-amministrativo, dipendendo direttamente, per nomina e funzione, dal competente Assessorato alla Sanità. In pratica la politicizzazione della Salute che, malgrado i correttivi imposti dal Decreto Balduzzi (Governo Monti 2012), ha creato una condizione di difficoltà e talora anche sofferenza delle Facoltà di Medicina rispetto al concerto non solo direttivo ma di programmazione scientifica. La legge Gelmini (Legge del 30.12.2010 240/2010) ha completato l’opera, con la costituzione dei Dipartimenti Universitari che sostituissero le antiche e storiche Facoltà.
In pratica a causa della devoluzione della Sanità alle Regioni mediante l’art. 117 del Titolo V della Costituzione, ogni Regione destina alla Salute dal 76 all’82% del suo PIL regionale. Eppure i risultati sono così scadenti che dieci Regioni su 20 (tutte del Sud e delle Isole) sono dovute andare in Piano di rientro nel 2002 ed ancora non ne sono uscite, non avendo aggiustato i bilanci.
Secondo Problema Liste d’attesa.
In realtà questo nodo è la conseguenza e non la causa dei problemi. Discende dalla rarefazione della Medicina Territoriale per i tagli ai piccoli centri, come i punti nascite, e lo spostamento dell’offerta sanitaria nelle Aziende Ospedaliere, poste di solito nelle aree urbane o metropolitane. Mentre i centri periferici potrebbero essere convertiti in Punti di Prima diagnostica per le piccole e medie patologie. Vero è che nelle aree metropolitane di Milano e Roma si insedia il 70 e 40% della popolazione lombarda e laziale rispettivamente e che dal 2050 il 70% dell’intera popolazione sarà urbana, ma attualmente ben il 65% della popolazione vive in aree rurali ed extraurbane. A tale popolazione è riservato il disagio della desertificazione sanitaria e quando si reca in città trova liste interminabili. Il 77% di coloro che accendono una polizza assicurativa è motivato proprio dall’infinito tempo di attesa del Servizio Sanitario Nazionale.
Oggi quelle strutture, divenute obsolete perché andavano tagliati “ i rami secchi della Sanità” sarebbero state utilissime ai fini dello screening della positività al Covid19 e avrebbero fatto da Primo Filtro nell’indirizzo terapeutico dell’80% dei pazienti destinati a guarigione o verso l’avvio in strutture protette per un circa 10%
L’unica possibile e urgente soluzione è solo la riqualificazione delle strutture periferiche.
E invece la politica fin qui seguita è quella del “taglio dei rami secchi” intesi come strutture sanitarie periferiche poco utilizzate. Un esempio è venuto a fine dicembre 2015 con la chiusura di 72 mini-ospedali per 3000 posti letto. Ma il significato e il messaggio vanno ben al di là delle strutture cassate. La tendenza è quella di accorpamento nelle Aziende Ospedaliere, nate del riordino ospedaliero D.Lgs 502/1992, con successive modificazioni della Legge Bindi-Zecchino (DPR 217 del 31.12.99). Così si dà il colpo di grazia alla Medicina Territoriale, ossia alla distribuzione dell’offerta diagnostica e sanitaria nelle periferie nei centri non serviti e soprattutto distanti dal capoluogo. Ne consegue una maggiore difficoltà per i pazienti, specie anziani, di recarsi in un centro diagnostico di base e/o terapeutico di base, rapidamente e senza spostamenti sul territorio.
Ne consegue che il taglio della Medicina Territoriale non sarà equo nel nostro Paese ma inciderà di più in alcuni Regioni.
– Vengono penalizzati i territori meno dotati di infrastrutture sanitarie e con maggior peso tributario. Sicilia e Sardegna, ad esempio, presentano già il rapporto più svantaggioso della spesa regionale pro capite e, per la carenza delle infrastrutture viarie, si renderà più difficoltoso l’accesso alle Aziende dei pazienti, costretti a spostamenti difficili. Le Regioni più penalizzate sono Calabria, Sicilia e Sardegna.
– Dei 12 milioni di italiani impossibilitati, per ragioni economiche, alle prestazioni sanitarie, 2,4 milioni sono anziani, 5 milioni vivono in coppia con figli, 4 milioni risiedono nel Mezzogiorno.
Terzo Problema: Aziendalizzazione e cultura medica
Concentrare nell’Azienda Ospedaliera di riferimento la domanda sanitaria fa scaturire i seguenti corollari:
1 aumento della richiesta-fabbisogno dell’Azienda al Centro di Spesa e conseguente incremento della “potenzialità” dell’Azienda. Ma, come noto, quanto è maggiore la potenzialità aziendale, tanto è maggiore la sua potenzialità “politica”. Ciò comporta una maggiore occupazione di potere in ambito sanitario.
2 Emarginazione della Struttura Universitaria come riferimento culturale per la crescita delle nuove generazioni mediche. I docenti, impegnati nella produzione aziendale, hanno sempre meno tempo per la didattica e la ricerca. Conseguentemente la futura classe medica sarà impreparata, salvo che non emigri verso paesi culturalmente progrediti.
Cosa dovremmo fare dunque?
Quello che già si sarebbe dovuto fare va nella direzione opposta:
1 valorizzare l’esistente delle strutture territoriali, come Centri Diagnostici e Terapeutici di primo livello, per uno screening iniziale, ed evitare una sorta di archeologia sanitaria.
2 instaurare una politica del riassetto ospedaliero con micro-aree territoriali di offerta sanitaria di base e macro-aree regionali per le patologie più gravi o invalidanti.
Alcuni nuovi investimenti in ambito chirurgico (diffusione degli interventi in video-scopia, laparo e toraco, distribuzione razionalizzata delle attrezzature robotiche) porterebbero a nuovi risparmi in termini di degenza e accelerazione dei tempi di recupero. Un piano strategico nazionale atto alla razionalizzazione delle strutture chirurgiche ancora manca e invece potrebbe far decollare le strutture di eccellenza, sgravate dalla routine.
In termini di investimenti in Medicina, non vi sono dubbi che la Farmacologia molecolare abbia necessità di un piano generale di acquisizione e distribuzione di nuove molecole.
Di fronte al Covid19
E l’attuale emergenza, che pure sembra dare un segnale di spegnimento almeno in Cina, insegna che 5140 posti letto di terapia intensiva in un Paese di 60 milioni di abitanti appare come ridicolo mezzo di cura emergenziale. Di questi 2000 circa sono UTIC ossia destinati a pazienti infartuati, 1100 di assistenza neonatale. Quindi per il Covid19 attualmente sono disponibili circa 2000 posti letto che sono insufficienti per una domanda attuale che, ahimè, sembra in crescita. E con quanti Ospedali ora chiusi, come l’Ospedale Carlo Forlanini a Roma, capace di circa 1800 posti letto, avremmo risolto il problema degli anziani colpiti da Covid-19?
(*) Prof. Aldo Ferrara, Professore f.r. di Malattie Respiratorie nelle Università di Milano e Siena, Componente Agenzia Controllo e Qualità SSPPLL Roma Capitale
Pubblicazione gratuita di libera circolazione. Gli Autori non sono soggetti a compensi per le loro opere. Se per errore qualche testo o immagine fosse pubblicato in via inappropriata chiediamo agli Autori di segnalarci il fatto e provvederemo alla sua cancellazione dal sito






